

Достижения в изучении патогенеза остеоартроза позволили рассматривать это заболевание, «как гетерогенную группу заболеваний суставов различной этиологии, но со сходными биологическими и клиническими признаками и исходом, приводящим к полной потере хряща и сопутствующему поражению других компонентов сустава (субхондральная кость, синовиальная оболочка, связки, капсула и периартикулярные мышцы)».
Основным клиническим проявлением остеоартроза является боль, нередко предшествующая рентгенологическим проявлениям болезни . Боль сопровождается нарушением функции пораженного сустава. И боль, и ограничение подвижности крупных суставов нижних конечностей способствуют развитию значительных функциональных ограничений в ежедневной активности , поэтому лечение заболевания направлено в первую очередь на уменьшение болевого синдрома и, как результат этого - улучшение функции сустава.
Лечение остеоартроза должно включать различные нефармакологические методы: образование больных, физическая терапия, чрескожная стимуляция и др. Однако при недостаточной эффективности нефармакологических методов лечения требуется лекарственная терапия . Широко используются в терапии остеоартроза неопиоидные (парацетамол) и центральные (трамадол) анальгетики, нестероидные противовоспалительные препараты (НПВП), кортикостероиды для внутрисуставного введения, а также препараты гиалуроновой кислоты. Простые анальгетики обычно применяют на ранней стадии заболевания или при наличии интенсивных болей в суставах, а также как дополнение к НПВП. Внутрисуставные введения кортикостероидов проводят редко, т.к. они усугубляют дегенерацию хряща. Наиболее широко применяются НПВП, без которых не мыслится комплексная терапия остеоартроза. Позитивное действие НПВП при остеоартрозе определяется не только их антивоспалительным эффектом, но и отчетливым анальгетическим действием .
К сожалению, эффективное применение нестероидных противовоспалительных препаратов лимитируется угрозой развития серьезных нежелательных эффектов, прежде всего со стороны желудочно-кишечного тракта. Наибольшее клиническое значение имеет НПВП-гас-тропатия - эрозии и язвы желудка и/или двенадцатиперстной кишки, которые могут осложниться желудочно-кишечным кровотечением, перфорацией и нарушением проходимости . НПВП снижают эффективность некоторых антигипертензивных средств, а у больных с артериальной гипертензией могут приводить к повышению артериального давления .
Представляет несомненный интерес создание лекарственных средств, обладающих не только влиянием на симптомы болезни, но и способностью замедлять прогрессирование заболевания. Таковыми средствами являются структурно-модифицирующие препараты: хондроитин сульфат (ХС) и глюкозамина сульфат (ГС) .
По заключению экспертов Европейской антиревматической лиги (EULAR), пероральные хондропротекторы (ГС и ХС) являются средствами лечения артроза с наиболее доказанной эффективностью. Благоприятные ближайшие и отдаленные результаты их применения были получены во многих исследованиях, заслуживающих доверия .
С целью оказания структурно-модифицирующего эффекта костной и хрящевой тканей, а также противовоспалительного и анальгетического действия рассчитано создание препарата Бора-Бора (ББ). В состав 1 капсулы ББ входят 2 мг бора, в форме легко усвояемой и хорошо зарекомендовавшей себя в США биологически активной добавки фирмы FutureCeuticals «Фру-текс-Б»-«FruiteX-B» (патент США: US Patent № 5962049). В ББ также входит комплекс ингредиентов, содержащий 13 мг изофлавонов сои, 48 мг бромелайна, 15 мг олигопроантацидов, 9 мг куркумина, 33 мг экстракта босвелии, 67 мг экстракта имбиря, 50 мг витамина С и 200 МЕ витамина D3.
Целью нашего исследования явилось изучение клинической эффективности и безопасности препарата Бора-Бора у пациентов с остеоартрозом.
Материалы и методы
В исследовании приняли участие 45 пациентов (все женщины в возрасте от 40 до 70 лет; средний возраст составил 53,2±9,25 года) с остеоартрозом коленных суставов согласно классификационным критериям Альтмана и др. (1991 г.). У 27 (60%) больных была диагностирована I, у 14 (31%) - II, у 4 (9%) - III стадия заболевания. Средняя продолжительность заболевания составила 6,2±0,98 лет (от 1 года до 20 лет). Ухудшение состояния в виде нарастания болевого синдрома, уменьшение подвижности суставов наблюдалось у 24 (53%) обследованных на протяжении от 1 до 3 недель, у 21 (47%) больных - в течение 1 месяца.
26 (58%) пациенток в течение 2 мес. до включения в исследование постоянно принимали различные нестероидные противовоспалительные препараты (НПВП): 7 больных (16%) - диклофенак натрия в дозе 100 мг/сут., 6 (13%) - ибупрофен 800 мг/сут., 10 (22%) - нимесулид 200 мг/сут., 3 (7%) - мелоксикам 15 мг/сут. Эпизодически принимали НПВП 19 (42%) пациенток. Все больные на время исследования в качестве анальгетика получали парацетамол.
У 21 (46,7%) обследованной пациентки была выявлена артериальная гипертензия: у 12 (26,7%) - I степени, у 9 (20%) - II степени. Пять пациенток страдали хроническим гастритом вне обострения. У 3 больных был выявлен хронический пиелонефрит вне обострения, у 4 пациенток ранее была диагностирована миома матки.
В качестве гипотензивной терапии пациенты получали ингибиторы АПФ (эналаприл, фозиноприл), антагонист кальция амлодипин, индапамид.
Критериями включения в исследование были: диагноз гонартроза с рентгенологически I-III стадией, при наличии болевого синдрома не менее 40 мм по визуальной аналоговой шкале, возраст пациентов от 40 до 70 лет, пациентки детородного возраста, использующие методы контрацепции, или пациентки, находящиеся в менопаузе не менее 2 лет. Все пациентки подписывали информированное согласие на участие в исследовании. В исследование не включались пациентки с вторичным остеоартрозом, беременные, кормящие матери или женщины детородного возраста, отказывающиеся использовать методы контрацепции в течение периода исследования, пациенты, проводившие внутрисуставные инъекции глюкокортикостероидов в течение 4 не-дель до начала исследования, пациентки, не желающие прекратить прием НПВП и хондропротекторов на время исследования, пациентки с тяжелыми сопутствующими заболеваниями (ИБС, сердечная недостаточность, цереброваскулярные заболевания, сахарный диабет), а также пациентки, имеющие нарушение функции печени и почек.
Пациенты были рандомизированы в две подгруппы: больные основной группы (25 больных) получали Бора-Бора, пациенты группы сравнения (20 больных) - только анальгетики. Длительность терапии составила 2 месяца. Пациенты были обследованы трижды. Во время первичного обследования проводилось подписание информированного согласия, определение критериев включения/исключения (стадия гонартроза, интенсивность боли, функциональная активность). При включении пациента в исследование проводился забор крови для анализов (биохимические показатели функции почек и печени, общий анализ крови, ЭКГ). Все пациенты вели дневники, где указывали потребность в анальгетиках (количество таблеток парацетамола ежедневно), цифры АД. Бора-Бора назначался в течение двух месяцев по одной капсуле 3 раза в сутки. По-вторное обследование проводилось через месяц (визит 1), заключительный визит осуществляли через 2 месяца (визит 2). Эффективность Бора-Бора оценивали по общепринятым критериям оценки препаратов для лечения остеоартроза: суммарному индексу Лекена, боли в покое по визуально-аналоговой шкале (ВАШ), при ходьбе (по ВАШ), потребности в анальгетике (парацетамол), оценке эффективности лечения врачом и больным. Больные двух групп были сопоставимы по возрасту, полу, основным клиническим проявлениям (табл. 1).
Результаты и обсуждение
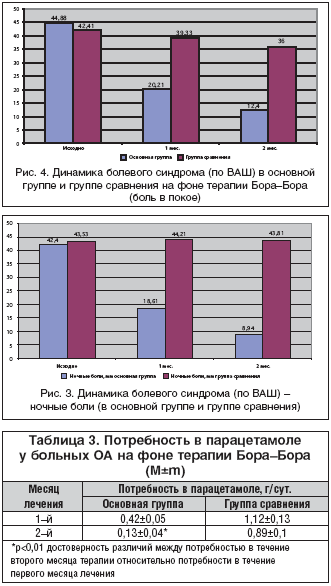
На фоне терапии Бора-Бора выявлена отчетливая положительная динамика - уменьшение индекса Лекена на протяжении всего времени наблюдения. Через 1 мес. от начала лечения было отмечено увеличение функциональной подвижности пораженных суставов. У всех пациентов, получавших Бора-Бора, подтверждено уменьшение и изменение характера болевого синдрома, оцениваемого пациентами по ВАШ. Изучали интенсивность болей в покое, при ходьбе по ровной местности, наличие «стартовой боли» в исследуемом коленном суставе, интенсивность ночных болей (табл. 2). Аналь-гетический эффект достигался на 2-й неделе терапии и нарастал к 4-й неделе. Выявлено достоверное уменьшение боли в покое (р<0,05), ночной боли (р<0,05), болей при физической нагрузке (р<0,05), «стартовой боли» (р<0,05) при приеме Бора-Бора (рис. 1-4).
В основной группе отмечено уменьшение числа пациентов, нуждающихся в дополнительном приеме парацетамола, что позволило со 2-й недели проводить монотерапию Бора-Бора у 60% больных, у 40% больных отмечено достоверное (p<0,01) уменьшение потребляемой дозы парацетамола.
В группе сравнения, получавшей парацетамол при болях, отмечено уменьшение потребляемой дозы к 6-й неделе, однако изменение дозы препарата было статистически не значимо (табл. 3, рис. 5).
В основной группе у больных без артериальной гипертензии не было зафиксировано повышения артериального давления, у больных с артериальной гипертензией не было увеличения дозы гипотензивных препаратов.
На протяжении всего периода исследования переносимость Бора-Бора была хорошей, нежелательные явления при приеме Бора-Бора отмечались у 4 (2%) пациентов в виде неприятных ощущений в эпигастральной области. Однако эти симптомы были слабо выражены, непродолжительны и не потребовали прекращения лечения. Все лабораторные параметры и показатели ЭКГ в процессе терапии не отличались от исходных.
Положительный (хороший и умеренный) эффект терапии по оценке врача отмечен у 85% пролеченных больных. По мнению пациентов, положительные результаты лечения достигнуты в 90% наблюдений.
Таким образом, проведенное исследование показало терапевтическую эффективность Бора-Бора в лечении гонартроза. Препарат оказывает выраженный симптомо-модифицирующий эффект, проявляющийся значительным уменьшением болевого синдрома, увеличением функциональной активности пораженных суставов, значительным снижением дозы анальгетика. Бора-Бора характеризовался хорошей переносимостью.


Литература
1. Балабанова Р.М., Запрягаева М.Е. Роль нестероидных противовоспалительных препаратов в комплексной терапии остеоартроза // CONSILIUM MEDICUM. -2006.-№12.-С.1030-1033.
2. Бадокин В.В. Медикаментозная терапия первичного (идиопатического) остеоартроза //Русский медицинский журнал.-2003.-№11(5).-С.243-245.
3. Каратеев А.Е. Профилактика опасных осложнений со стороны желудочно-кишечного тракта при лечении НПВП в клинической практике: проблемы и их решение// Клиническая фармакология и терапия.- 2007.-№16.-С.81-84.
4. Коршунов Н.И., Ершова О.Б. Современные подходы к фармакотерапии остеоартроза //CONSILIUM MEDICUM.- 2006.-№ 2.-С.34-38.
5. Лесняк О.М. Боль при остеоартрите крупных суставов//CONSILIUM MEDICUM.-2006.-№2.-С. 34-38.
6. Мазуров В.И., Онущенко И.А. Остеоартроз.-Санкт-Петербург: СПбМАНО, 2000.-116с.
7. Стрюк Р.И. Структурно-модифицирующая терапия остеартроза // Фарматека.- 2006.-№9.С.1-5.
8. Leeb B.Scbweizer H. et al. A metaanalysis of chondroitin sulfate in the treatment of osteoarthritis.//Y Rheumatol.-2000.-№27.-С.205-211.
9. Jobnson AG, Nguyen TV et al. Do nonsteroidal anti-inflammatory drugs affect blood pressure? A meta-analysis.// Ann Intern Med.-1994.-№121.-С.289-300.
10. Pope YE, AndersonYY et al. A meta-analysis of tbe effect of nonsteroidal anti- inflammatory drugs on blood pressure.// ArcbIntern Med.-1993.-№153.-С.477-484.
11. Mazieres B, Combe B,et al Chondroitin sulfate in osteoarthritis of the knee: a prospective double blind placebo-controlled multicenter clinical study.//Y Rheum.- 2001.-№28.-С.173-81.
12.Mc Alindon TE, La Valley MP et al.Glucosamine and chondroitin for the treatment of osteoarthritis. A systematic quality assessment and meta-analysis.//YAMA.-2000.-№283-С.1469-75.
Когда заболевают суставы, то это весьма неприятная проблема. Остеоартроз, лечение которого весьма длительно, в любой стадии может развиться у каждого человека. Хорошо, если недуг поддается консервативному лечению. А вот подбором самого подходящего и эффективного должен заниматься только специалист. Но иметь представление о вариантах борьбы с остеартрозом не мешает никому. Как лечить остеоартоз?
В стандартной схеме лечения остеартроза обязательно применяются различные группы медикаментозных средств. Они предоставляют возможность уменьшения симптоматики заболевания, в том числе, и болевой синдром, благодаря чему улучшается качество жизни пациента, а также замедляется развитие повреждения суставов.
Все медикаменты условно разделяются на несколько групп:
Теперь стоит рассмотреть каждую из групп подробнее.
Симптоматические средства представлены аналгетиками, НСПВВ (нестероидного типа средствами с противовоспалительным воздействием) и глюкокортикоидными фармпрепаратами.
Стоит отметить, что названные медикаменты не оказывают влияния на течение патологии, они могут лишь на более или менее продолжительное время избавить от симптоматики остеоартроза. Преимущественно, назначается их прием на протяжении небольшого количества времени в период обострения, так как при ремиссии их применение не желательно. Это обуславливается тем, что данные средства обладают большим количеством противопоказаний и побочных эффектов, в особенности, если прием длительный и бесконтрольный.
Из группы аналгетиков назначаются ненаркотические и наркотические средства. Первые преимущественно используются в период обострения заболевания совместно с НПВС, чтобы лучше купировать болевой синдром. Фармсредства второй группы применяются только по врачебной рекомендации в случае, если болевые ощущения стойкие и их невозможно купировать другими средствами. Преимущественно, такие препараты назначаются при остеоартрозе на его последней стадии. Они прописываются короткими курсами для более мягкого перехода к хирургическому вмешательству.
Наиболее распространены такие медпрепараты, позволяющие бороться с болевым синдромом и другой симптоматикой остеоартроза, как нестероидного типа средства с противовоспалительным воздействием. Преимущественно применяется диклофенак, кетопрофен, мелоксикам, ибупрофен. Такие вещества можно найти в разных лекарственных формах: таблетки, гели, мази, уколы. Это предоставляет возможность проведения комбинированного устранения болевого синдрома, воспалительного процесса и отечности.
В виде дополнительной меры к основным часто используются средства, улучшающие микроциркуляцию в организме. Так, специалистами посредством их применения улучшается метаболизм и насыщение кислородом и микроэлементами хряща сустава. К такой группе можно отнести трентал, никотиновую кислоту и курантил.
Лечение остеоартроза может также включать прием лекарственных средств, устраняющих спазм скелетных мышц. В особенности это целесообразно, если поражены крупные сочленения, к примеру, тазобедренные. Обуславливается тем, что при обострении патологии приходит в движение защитный механизм – спазм скелетных мышц. Однако это может увеличить интенсивность болевого синдрома, и поэтому «защита» снимается медикаментозным способом. Для этого используются Сирдалуд или Мидокалм.
В некоторых случаях лечение остеоартроза предусматривается прием глюкокортикоидных препаратов, обладающих достаточно большой противовоспалительной и противоотечной эффективностью, а также отлично устраняющих болевой синдром. Однако их прием, в особенности системное применение, имеет большой риск побочных действий, из-за этого медикаменты данной группы стоит принимать недолго и преимущественно в виде инъекций внутрисуставно. Чаще других применяются Кеналог, Флостерон, Дипроспан.
Теперь стоит поговорить о модифицирующих средствах. Преимущественно данная группа медикаментов представлена хондропротекторами. Если не применять данные средства, то лечение остеоартроза просто невозможно. Они представлены в виде основных компонентов ткани хряща суставов. В случае остеоартроза такие вещества в организме образуются медленно, и таким образом можно наблюдать их недостачу. При введении их извне предоставляется возможность обеспечения хряща основополагающим «строительным материалом», замедляя и приостанавливая прогресс патологического процесса.
Самыми популярными из хондропротекров, чтобы вылечить заболевание, являются: Алфлутоп, Дона, Эльбона, Хондролон, Хондроксид, Структум, Терафлекс.
Стоит отметить, что хондропротекторы не действуют обезболивающе и не помогают в быстром купировании болевых ощущений и воспалительного процесса. Однако в случае их длительного приема они уменьшают количество периодов обострения заболевания, улучшая функционирование больного сустава.
Все пациенты с остеартрозом, в особенности в период обострения, должны соблюдать особый режим. Цель его – разгрузить нездоровые сочленения. Запрещается долго стоять, ходить, а если поражены кисти рук – то выполнять повторяющиеся движения. Следует соблюдать постельный режим. Необходимо (на некоторое время) отказаться от чрезмерных физических усилий, выполнения упражнений лечебной гимнастики. В особенно тяжелых случаях, чтобы разгрузить суставы, можно прибегнуть к вытяжению, назначаются применение специализированных ортопедических приспособлений, к примеру, шины, ортез.
Придерживаться специализированного диетического питания в случае остеоартроза не нужно. Достаточно просто включить в рацион большое количество продуктов, в которых велико содержание витаминов и микроэлементов. Если имеется лишний вес, то стоит придерживаться низкокалорийного питания для нормализации массы тела, поскольку из-за каждого лишнего килограмма увеличивается суставная нагрузка.
Главным правилом лечебной гимнастики дома является тренировка в период ремиссии. В случае, если появились болезненные ощущения, стоит исключить любые физические усилия, иначе вылечить заболевание не получится.
Комплекс упражнений подбирается индивидуально при учете стадии заболевании, места поражения, возрастной категории и образа жизни заболевшего, его подготовленности с физической точки зрения.
Основные пункты ЛФК при остеоартрозе:
Процедуры физиотерапии представляют собой неотъемлемую часть комплекса излечения заболевания. Они помогают улучшить микроциркуляцию, снять патологию мышечного спазма, убрать воспалительный процесс, болезненные ощущения и отечность, способствуя обновлению поврежденных тканей хряща.
Самыми эффективными физиопроцедурами являются:
ЛФК и общеукрепляющий массаж проводятся лишь в период ремиссии заболевания. Благодаря им улучшается мышечный тонус, поддерживаются поврежденные сочленения, налаживается кровоток и устраняется мышечный спазм.

Альтернативные, или нетрадиционные, методики терапии остеоартроза имеют весьма большую популярность среди населения, вне зависимости от того, что отсутствуют клинические исследования их эффекта. несмотря на это, такие методы смогли помочь большому количеству больных.
Наиболее популярные способы нетрадиционной терапии:
Как лечить остеоартроз хирургически? Назначается больным, у которых тяжелая форма недуга и отсутствует эффективность от консервативных методик лечения. Как главное показание к операции выступает болевой синдром, не купирующийся медикаментозными средствами, при одновременных ограничениях движений больного.
Операция бывает органосохраняющей и артропластической, когда сам сустав сохраняется, а проводится лишь корректирование формы, к примеру, удаляются остеофиты. Также можно выделить эндопротезировани е, при котором нездоровый сустав заменяется на эндопротез.
е, при котором нездоровый сустав заменяется на эндопротез.
Порой только такое хирургическое вмешательство помогает человеку избавиться от боли, возвращая радость свободного передвижения.
Д.м.н. Л.И. Алексеева
Институт ревматологии РАМН, Москва
Остеоартроз (ОА) - это гетерогенное заболевание, с наибольшей частотой встречающееся у людей старше 60 лет и характеризующееся выраженным болевым синдромом и нередко наличием воспалительных признаков, приводящими больного к врачу. Боль представляет собой самый частый симптом при остеоартрозе , поэтому лечение заболевания направлено, в первую очередь, на уменьшение болевого синдрома и, как результат этого, улучшение функции сустава. У 10-30% больных остеоартрозом развивается различной степени нетрудоспособность, поэтому возможность воздействовать на естественное течение заболевания имело бы большое социальное и экономическое значение. Традиционное лечение остеоартроза заключается прежде всего в управлении болевым синдромом, которое начинается с различных нефармакологических методов, включающих образование больных, физическую терапию, чрескожную стимуляцию и другие. Однако при недостаточной эффективности нефармакологических методов лечения требуется назначение лекарственной терапии. Действие большинства лекарственных средств направлено, в первую очередь, на лечение симптомов болезни, хотя некоторые из них рассматриваются, как препараты, влияющие на катаболические и анаболические процессы, происходящие при повреждении хряща. Эти лекарства классифицируются, как препараты, модифицирующие симптомы болезни. Выбор препаратов, подбор комбинации различных методов лечения остаются строго индивидуальными. Знание механизмов действия, эффективности, противопоказаний при назначении препаратов, профиля безопасности лекарств чрезвычайно важно.
Несмотря на относительно длительный период применения лекарственных средств, остается большое количество вопросов относительно симптоматического лечения . Иерархически первое место занимают анальгетические препараты. Впервые использование ацетаминофена при остеоартрозе рекомендовали Bradley с соавт. , которые показали, что прием 4,0 г ацетаминофена в день был сравним по эффективности с двумя дозами ибупрофена (1200 мг и 2400 мг) у больных с остеоартрозом коленных и тазобедренных суставов, а переносимость препарата была лучше. Изучение механизма действия препарата выявило наличие высокой анальгетической, жаропонижающей и небольшой противовоспалительной активности . In vitro высокие дозы ацетаминофена ингибировали синтез простагландинов . Ацетаминофен, по-видимому, влияет на центральную нервную систему через ингибицию синтеза простагландина Е2 и не оказывает действия на синтез простагландинов в периферических тканях .
Дальнейшее изучение ацетаминофена с точки зрения его эффективности, риска развития побочных реакций, а также стоимости лечения , показало преимущество его применения у больных остеоартрозом с легким и умеренным болевым синдромом, но было отмечено, что клиническая эффективность выше у нестероидных противовоспалительных препаратов (НПВП) . Кроме того, появились данные о гепатотоксичности и потенциальном повреждающем действии ацетаминофена на почки , в связи с чем обращается внимание на то, что при приеме около 60 г алкоголя в день доза ацетаминофена не должна превышать 2,0 г в сутки. Преимущество препарата перед другими анальгетическими средствами заключается в его низкой токсичности для желудочно-кишечного тракта (ЖКТ), однако у больных с выраженным болевым синдромом, с наличием воспаления анальгетики оказываются недостаточно эффективными и требуется назначение .
Нестеройдные противовоспалительные препараты , обладая противовоспалительными, анальгетическими и жаропонижающими свойствами, широко используются для уменьшения боли, синдрома "геля", улучшения функции суставов у больных остеоартрозом . Выбор НПВП обычно основывается на мнении врача. В терапевтических дозах клиническая эффективность нестероидных противовоспалительных препаратов примерно одинаковая, однако индивидуальный ответ на препараты широко варьирует . На различия в клинической эффективности также оказывают влияние фармакокинетические, фармакодинамические и метаболические свойства препаратов . И хотя вариабельность ответа можно объяснить (частично) адсорбцией, распределением и метаболизмом препарата , наиболее важная причина разной эффективности лежит, по-видимому, в потенциальных различиях механизма действия лекарств .
Большинство нестероидных противовоспалительных препаратов представляют собой слабые органические кислоты и полностью адсорбируются при пероральном приеме, около 95% принятого препарата связывается с сывороточным альбумином, поэтому гипоальбуминемия, особенно у пожилых людей с хроническими соматическими заболеваниями, может приводить к повышению концентрации нестероид в сыворотке и, как следствие этого, к увеличению токсичности. Прием нестероидных противовоспалительных препаратов вместе с пищей может уменьшить его адсорбцию, как например, это показано для напроксена, адсорбция которого в этих условиях снижается на 16%. метаболизируются в основном в печени и экскретируются с мочой, что необходимо учитывать при назначении этих препаратов больным с нарушениями функции печени или почек. Концентрация препаратов в плазме широко варьирует и зависит от клиренса в почках и скорости метаболизма.
Определенное значение для объяснения различных клинических эффектов имеет время нахождения препаратов в плазме, согласно которому нестероидные противовоспалительные препараты подразделяются на "коротко- и длительноживущие".
Противовоспалительная и анальгетическая активность нестероидных противовоспалительных препаратов связана с уменьшением продукции простагландинов Е. Показано также, что нестероидные противовоспалительные препараты ингибируют образование простациклина и тромбоксана, оказывая комплексное действие на сосудистую проницаемость и агрегацию тромбоцитов. Противовоспалительное действие нестероидных противовоспалительных препаратов обусловлено, по-видимому, подавлением активности циклооксигеназы (ЦОГ) - основного фермента метаболизма арахидоновой кислоты на пути превращения ее в простагландины. Существуют, по крайней мере, две изоформы ЦОГ. И хотя аминокислотная последовательность их на 60% идентична, они представляют собой продукт двух разных генов. ЦОГ-1 регулирует нормальные клеточные процессы и стимулируется гормонами или факторами роста. ЦОГ-1 экспрессируется на большинстве тканей организма и в различной степени ингибируется всеми нестероидные противовоспалительные препараты , поэтому многие побочные реакции со стороны желудочно-кишечного тракта объясняются именно этой ингибицией .
Другая изоформа, ЦОГ-2, которая обычно не определяется в тканях, экспрессируется при воспалении и также ингибируется всеми существующими в большей или меньшей степени, а также глюкокортикостероидами , что отличает ее от ЦОГ-1.
На основании этих данных была создана новая группа препаратов - специфических ингибиторов ЦОГ-2, к которым относятся целекоксиб и рофекоксиб, примерно в 300 раз более эффективно подавляющие ЦОГ-2 по сравнению с ЦОГ-1 . Клинические исследования при ОА показали, что оба препарата оказывали влияние на боль, сравнимое с действием напроксена, ибупрофена и диклофенака, и почти не оказывали повреждающего действия на слизистую желудочно-кишечного тракта и агрегацию тромбоцитов .
Вместе с тем, накапливаются данные о том, что противовоспалительное и анальгетическое действие нестероидных противовоспалительных препаратов не объясняется только ингибицией ЦОГ. Предполагают, что нестероидные противовоспалительные препараты ингибируют активацию и хемотаксис нейтрофилов и уменьшают продукцию токсических кислородных радикалов в стимулированных нейтрофилах , тормозят активность фактора транскрипции NF-kB, таким образом ингибируя стимуляцию синтетазы оксида азота .
Кроме того, нестероидные противовоспалительные препараты , являясь ингибиторами простагландинов, которые, как предполагают, ингибируют апоптоз (программированная гибель клеток), могут способствовать нормализации жизненного цикла клеток в очаге воспаления .
Арахидоновая кислота подвергается действию не только ЦОГ, но и 5- и 12-липооксигеназ. К настоящему времени накапливаются данные о том, что механизм развития нестероидных противовоспалительных препаратов -индуцированных гастропатий может включать альтернативные процессы превращения арахидоновой кислоты в лейкотриены под воздействием 5-липооксигеназы (5-ЛОГ). Это послужило поводом для создания новой группы препаратов , способных ингибировать ЦОГ-1 и ЦОГ-2. Первое исследование такого препарата - ликофелона (200 мг х 2 раза в день) проведено у 148 больных ОА в сравнительном испытании с напроксеном (500 мг х 2 раза в день) и плацебо . Ликофелон оказался равным по эффективности нестероидным противовоспалительным препаратам , исключительно хорошо переносился и не вызывал поражения желудочно-кишечного тракта.
Таким образом, изучение механизмов действия нестероидных противовоспалительных препаратов привело к созданию новой классификации препаратов , основанной на селективности действия в отношении ЦОГ, позволяющей врачу индивидуально подобрать наиболее эффективный и безопасный препарат .
Многочисленные контролируемые исследования свидетельствуют о достоверно более высокой эффективности нестероидных противовоспалительных препаратов по сравнению с плацебо, поэтому при выборе препарата необходимо учитывать его безопасность, влияние на хрящ, а учитывая возраст больных остеоартрозом , и наличие большого числа сопутствующей патологии, сочетаемость с другими средствами.
Общие принципы применения нестероидных противовоспалительных препаратов при остеоартрозе заключаются в использовании минимальной эффективной дозы, приеме одновременно не более одного нестероидного противовоспалительного препарата , отмене препарата при отсутствии боли и оценке эффективности лечения через 2-4 недели от начала приема.
При остеоарторозе наиболее оптимальными считаются "короткоживущие" препараты: ибупрофен, диклофенак, кетопрофен. Применяемые при остеоартрозе дозы препаратов обычно ниже, чем при воспалительных заболеваниях суставов. Для быстрого купирования болевого синдрома назначаются препараты с высокой анальгетической активностью: калиевая соль диклофенака (Раптен рапид). Препарат оказывает стойкий анальгетический эффект значительно быстрее и продолжительнее, чем натриевая форма диклофенака и другие нестероидные противовоспалительные препараты . Кроме того, препарат обладает минимумом побочных эффектов по сравнению с ибупрофеном и индометацином. Раптен рапид может быть также рекомендован для вводной терапии для купирования боли с последующим переходом на другой анальгетик. Уменьшение болевого синдрома на фоне лечения нестероидного противовоспалительного препарата отмечается примерно у 60-70% больных остеоартрозом . Вместе с тем индивидуальные различия в эффективности нестероидных противовоспалительных препаратов колеблются в широких пределах, поэтому на первое место выходит не только подбор наиболее эффективного препарата (Раптен рапид и др.), но и оценка реальных различий в токсичности препаратов .
Наиболее клинически значимыми являются побочные реакции со стороны желудочно-кишечного тракта, их возникновение, вероятно, обусловлено местной и системной ингибицией синтеза простагландинов. Спектр поражения ЖКТ довольно широк - от развития эзофагитов до кровотечений и перфораций пептических язв, иногда приводящих к смерти . Приводятся данные о повреждении слизистой тонкой и толстой кишок . Эндоскопические исследования показали, что наиболее часто поражаются препилорический и антральный отделы желудка. Как правило, они протекают бессимптомно, поэтому трудно оценить их истинную распространенность. Факторы риска развития нестероидных противовоспалительных препаратов -гастропатий включают в себя возраст больных старше 60 лет, наличие язвенного анамнеза, прием противоязвенных препаратов по любым причинам, сочетанное использование глюкокортикостероидов, наличие тяжелых сопутствующих заболеваний, например, сердечно-сосудистых . На основании многочисленных клинических исследований относительный риск для язвы желудка составляет 4,0-5,0; для язвы 12-перстной кишки - 1,1-1,6 и от 4,5 до 5,0 - для язв желудка с кровотечением, перфорацией или смертельным исходом. "Длительноживущие" нестероидные противовоспалительные препараты , как например, пироксикам, обладают большей ЖКТ-токсичностью.
Значительно лучшие результаты получены при использовании преимущественно селективных ингибиторов ЦОГ-2: мелоксикама и нимесулида. Отдельные клинические исследования свидетельствуют о сходной со стандартными нестероидных противовоспалительных препаратов эффективности, но более высокой безопасности в отношении поражения ЖКТ.
Применение специфических ингибиторов ЦОГ-2 ассоциируется с достоверным снижением частоты развития язвенного поражения ЖКТ по сравнению с диклофенаком и ибупрофеном. Кроме того, тяжелые гастроэнтерологическне побочные реакции (кровотечения, перфорации) встречаются в 2-3 раза реже при приеме рофекоксиба и целекоксиба. В последние годы постоянно дискутируются вопросы о риске/пользе нестероидных противовоспалительных препаратов при остеоартрозе , затратах при гастроэнтерологических побочных реакциях. По-видимому, селективные ингибиторы ЦОГ-2 могут существенно повысить безопасность лечения , особенно у пожилых больных с высокими факторами риска.
При недостаточной эффективности и плохой переносимости нестероидных противовоспалительных препаратов назначаются другие анальгетические препараты. Трамадол - синтетический анальгетик центрального действия, не вызывающий физической и психической зависимости, эффективен при боли различного происхождения. Schnitzer с соавт. показали, что препарат эффективен в отношении болевого синдрома, кроме того, сочетанное применение трамадола с напроксеном позволило снизить дозу последнего. Трамадол применяется при остеоартрозе в дозах от 50 до 200 мг в сутки. Сравнительно частые побочные реакции при применении препарата (тошнота, головокружения, запоры и сонливость) можно существенно уменьшить при титровании дозы (в течение 3-х дней, увеличивая дозу по 25 мг).
При изолированном суставном поражении для лечения остеоартрозе используются местные средства в виде мазей, кремов на основе нестероидных противовоспалительных препаратов , что позволяет избежать системных побочных реакций, особенно у пожилых, и хондроитин сульфата в сочетании с диметилсульфоксидом (Хондроксид). Создана форма нестероидных противовоспалительных препаратов в виде пластыря, содержащая диклофенак, оказавшаяся эффективнее плацебо в 2-х недельном исследовании у 155 больных с гонартрозом , что, возможно, позволит уменьшить потребность в системных препаратах .
Moore с соавт. проанализировали 86 исследований для оценки эффективности и токсичности местных средств для лечения острой и хронической боли, в том числе и при остеоартрозе . Авторы заключили, что эти препараты достаточно эффективны и безопасны .
У больных гонартрозом при наличии суставного выпота используются внутрисуставные введения кортикостероидов. К сожалению, отдельные аспекты этой терапии остаются противоречивыми (ее относительная эффективность, потенциально повреждающее действие и потенциально структурно-модифицирующее действие), поэтому место длительного применения внутрисуставной кортикостероидной терапии для лечения остеоартроза остается пока не ясным - необходимы длительные двойные слепые исследования. В настоящее время считается, что число внутрисуставных введений в один сустав не должно превышать 3-4-х на протяжении одного года.
Несмотря на то, что нестероидные противовоспалительные препараты уменьшают боль и воспаление, до сих пор не показано, замедляют ли они прогрессирование остеоартроза и защищают ли хрящ от механического или воспалительного повреждения.
Попытки воздействия на болезнь начинались с изучения факторов риска, таких как ожирение, избыточная нагрузка суставов, и ограничивались рекомендациями по снижению веса и применению различных физических упражнений. В настоящее время ведутся разработки средств, способных замедлить прогрессирование остеоартроза . Спектр изучаемых препаратов довольно широк: от антибиотиков с антиколлагенолитической активностью, гиалуроната и полисахаридов до более сложных препаратов, включающих факторы роста и цитокины. Эти препараты называются структурно-модифицирующими, их роль заключается в способности предотвратить, замедлить, стабилизировать или подвергнуть обратному развитию остеоартритический процесс не только в хряще, но и во всем суставе, рассматриваемом в целом, как орган. В настоящее время нет четких доказательств структурно-модифицирующих свойств для человека ни для одного препарата , но определенные данные получены для некоторых из них.
Хондроитин сульфат (ХС) и глюкозамин сульфат (ГС) - сульфатированные гликозаминогликаны, которые находятся в экстрацеллюлярном матриксе суставного хряща. При пероральном приеме они хорошо адсорбируются и обнаруживаются в высоких концентрациях в полости сустава. Механизм их действия до конца не выяснен. Получены доказательства, что ХС и ГС стимулируют синтез гиалуроновой кислоты и протеогликанов и ингибируют действие протеолитических ферментов, тем самым усиливая анаболические процессы в хряще и подавляя катаболические, что может лежать в основе их структурно-модифицирующего действия. Имеются данные об их способности подавлять образование супероксидных радикалов и синтез оксида азота, что обусловливает, по-видимому, их анальгетический эффект. В процессе экспериментальных исследований in vivo было установлено, что введение ХС перорально или внутримышечно кроликам (с дегенерацией хряща, вызванной химопапаином), значительно повышало содержание протеогликанов хряща по сравнению с контрольными животными, что свидетельствует о том, что ХС защищает хрящ при повреждении и обладает способностью поддерживать ресинтез протеогликанов матрикса .
Лечение ХС приводит к значительному уменьшению болевого синдрома, улучшению функциональной способности суставов и позволяет снизить дозу принимаемых нестероидных противовоспалительных препаратов . Препарат обладает прекрасной переносимостью, практически не вызывая побочных эффектов . Мета-анализ двойных слепых плацебо-контролируемых исследований ХС у 372 и 404 больных гон- и коксартрозом подтвердил эффективность препарата по сравнению с плацебо и нестероидных противовоспалительных препаратов . Исследование, проведенное в Швейцарии в течение года, затронуло вопрос о наличии у ХС структурно-модифицирующих свойств, поскольку препарат оказывал стабилизирующее влияние на ширину суставной щели и метаболические процессы в субхондральной кости и хряще, а тем самым, по-видимому, и на течение заболевания. На ежегодном Европейском конгрессе ревматологов, проходившем в Стокгольме (2002 г.), были доложены результаты длительного, в течение 2-х лет, применения ХС (800 мг/сутки) у 300 больных с гонартрозом, которые показали способность препарата замедлять прогрессирование остеоартроза .
Более ранние краткосрочные исследования выявили эффективность ГС по сравнению с плацебо и нестероидных противовоспалительных препаратов . Недавно длительное (в течение 3-х лет) применение ГС (1500 мг/сутки) у 212 больных с гонартрозом подтвердило не только симптоматическое действие препарата (снижение функционального индекса WOMAC), но и его способность замедлять рентгенологическое прогрессирование, которое оценивалось по изменению ширины суставной щели .
Относительно недавно стали появляться работы по сочетанному применению этих препаратов . Так, двойное слепое плацебо-контролируемое изучение в течение 16 недель комбинации глюкозамин гидрохлорида (1500 мг/сутки) и ХС (1200 мг/сутки) у 34 мужчин с гонартрозом и болями в нижнем отделе спины показало значительное уменьшение болей в суставах, но не в спине . В другом исследовании сообщалось о сочетанной терапии при остеоартрозе височно-челюстных суставов . Вместе с тем многообещающие данные по структурно-модифицирующему действию ХС и ГС требуют дальнейшего подтверждения в длительных контролируемых исследованиях.
Гиалуронат (ГЛ) представляет собой полисахарид, состоящий из длинной цепи дисахаридов, продуцируется в суставах хондроцитами и синовиальными клетками. В настоящее время используются 2 препарата ГЛ, вводимые внутрисуставно: низкомолекулярный (м.в. 500000-730000 дальтон) и высокомолекулярный (м.в. 6000000 дальтон). Клиническое применение ГЛ было обусловлено исследованиями синовиальной жидкости при ОА, показавшими значительное изменение ее реологических свойств по сравнению с синовиальной жидкостью здорового сустава. Поэтому предполагали, что введение ГЛ восстановит защитные и так называемые удар-адсорбирующие свойства синовиальной жидкости . Однако длительный клинический эффект нельзя было объяснить только этими причинами, поскольку период полувыведения препарата составлял 2-8 дней. На основании дальнейших исследований было высказано предположение, что механизм действия препарата связан с ингибицией воспалительных медиаторов (цитокинов и простагландинов), стимуляцией анаболических и замедлении катаболических процессов в матриксе хряща .
Высокомолекулярный ГЛ при сравнении 3 еженедельных инъекций с нестероидными противовоспалительными препаратами или с комбинацией нестероидных противовоспалительных препаратов и ГЛ оказался эффективнее НПВП, и, вероятно, может использоваться вместо или вместе с нестеройдными противовоспалительными препаратами . При ретроспективном изучении 336 больных с гонартрозом хороший ответ наблюдался у 76% при сохранении эффекта терапии в среднем до 8 месяцев. Местные побочные реакции наблюдались у 8% больных, от незначительных до развития острого синовита с выпотом, требовавшего внутрисуставного введения кортикостероидов или короткого курса НПВП.
Сравнительное исследование высоко- и низкомолекулярного ГЛ у 70 больных остеоартрозом коленных суставов (по 3 еженедельных инъекции) выявило более высокую эффективность первого препарата, при равном небольшом числе побочных местных реакций . Вместе с тем, применение высоко- и низкомолекулярного ГЛ требует дальнейшего исследования для лучшего определения места этой терапии и особенно - оценки влияния длительного применения на замедление или обратное развитие деградации хряща. В настоящее время ГЛ определяется как средство, модифицирующее симптомы болезни, и рекомендуется для больных, которые не отвечают на другие виды терапии или не переносят нестероидные противовоспалительные препараты .
Подтвердить структурно-модифицирующие свойства препаратов у человека чрезвычайно трудно, поскольку остеоартроз - обычно очень медленно прогрессирующее заболевание. Необходимо принимать во внимание, что, возможно, любое эффективное в отношении симптомов болезни, средство может потенциально иметь структурно-модифицирующие свойства. Аналогичным образом, известно, что любой препарат со структурно-модифицирующими свойствами обладает небольшим и, как правило, отсроченным по времени действием на симптомы болезни. Кроме того, методы исследования прогрессирования заболевания ограничены, поэтому клиническое испытание структурно-модифицирующих препаратов представляет собой сложную задачу. Для демонстрации структурно-модифицирующих свойств в клинических испытаниях часто используют оценку исходов остеоартроза по рентгенограммам коленных суставов; развиваются методы, способные оценить поверхность и объем хряща.
Некоторое преимущество в оценке эффективности лечения остеоартроза имеют препараты, модифицирующие симптомы заболевания. Тем не менее лечение больных остеоартрозом представляет собой сложную задачу. Во-первых, при гетерогенном заболевании с непредсказуемым течением, таком как остеоартроз , важно помнить, что лечение не должно приносить вред больному. Во-вторых, трудно создать единый алгоритм лечения , так как индивидуальные различия течения болезни также велики. Поэтому лечение больных остеоартрозом следует рассматривать с учетом оценки пользы/риска от проводимой терапии.
Важным моментом в начале лечения является характеристика болевого синдрома в плане наличия или отсутствия воспалительных изменений. Допущение о том, что значительная часть больных имели только болевой синдром без признаков воспаления, легло в основу создания алгоритма лечения больных остеоартрозом коленных и тазобедренных суставов, предложенного Американской коллегией ревматологов в 1995 году . При недостаточной эффективности нефармакологических методов лечения в качестве препаратов "первой линии" рекомендовались анальгетики (ацетоминофен 4,0 в сутки), далее - местная терапия (кроме остеоартроза тазобедренных суставов), низкие дозы нестероидных противовоспалительных препаратов или другие анальгетиков, такие как трамадол, а затем терапевтические дозы нестероидных противовоспалительных препаратов , внутрисуставные введения глюкокортикостероидов, гиалуроновая кислота, сульфатированные гликозаминогликаны. Для больных с высоким риском развития желудочно-кишечных осложнений назначалось профилактическое лечение мизопростолом, ингибиторами протонного насоса, высокими дозами антагонистов Н2-гистаминовых рецепторов.
И хотя эти рекомендации не потеряли своей актуальности, накапливаются данные о необходимости более раннего назначения противовоспалительной терапии . Кроме того, ацетоминофен оказался не совсем безопасным средством, как сообщалось в ранних работах, a Pincus с соавт. отметили большую эффективность нестероидных противовоспалительных препаратов по сравнению с простыми анальгетиками.
Значительно более высоким отношением польза/риск по сравнению с традиционными нестероидными противовоспалительными препаратами обладают специфические ингибиторы ЦОГ-2. Эти препараты , по-видимому, могут рассматриваться в качестве препаратов "первой линии", в частности, у больных с умеренным и тяжелым болевым синдромом, с и без признаков воспаления, при наличии припухлости сустава и суставного выпота. Больным с недостаточной эффективностью и плохой переносимостью этих препаратов проводить лечение нужно традиционными нестероидными противовоспалительными препаратами с обязательным сочетанием с профилактической терапией, особенно у тех больных, кто имеет факторы риска развития нежелательных явлений. Необходимо учитывать, что большинство больных старше 60 лет имеют, по крайней мере, один фактор риска развития осложнений.
При наличии большого выпота в суставе состояние значительно облегчается внутрисуставным введением стероидов (введение в тазобедренный сустав нежелательно), но не чаще 1-2 раз в год.
Введение гиалуроновой кислоты особенно показано, когда неэффективно лечение анальгетиками и нестероидными противовоспалительными препаратами , также есть противопоказания для их приема.
Весьма перспективными могут оказаться сульфатированные глюкозаминогликаны не только из-за их эффективности и, возможно, структурно-модифицирующего действия, но и за счет их хорошей переносимости, что не требует врачебного мониторинга в отличие от приема нестероидных противовоспалительных препаратов .
Вероятно, время лечения остеоартроза монотерапией уходит в прошлое, а расширение и углубление знаний о патогенезе заболевания, механизмах действия препаратов на разные патогенетические звенья болезни позволяет надеяться, что скоро будут разработаны схемы лечения , новые препараты, которые будут способны изменить естественное течение остеоартроза .
Литература:
1. Bradley ID, Brandt KD, Katz BP et al. Comparison of an antiinflammatory dose of ibuprofen. an analgesic dose of ibuprofen, and acetaminophen in the treatment of patients with osteoarthritis of the knee. N Engi J Med. 1991. 325:87-91.
2. Pincus Т, Callahan LF, Wolfe F et al. Arthrotec compared to acetominophen (ACTA): clinical trial in patients with osteoarthritis (OA) of the hip or knee. Arthritis Rheum 1999. 42-.S404.
3. Towheed ТЕ, Hochberg MC. A systematic review of randomized controlled trials of pharmacological therapy in osteoarthritis of the knee. Semin Arthritis Rheum 1997, 27:755-70.
4. Towheed ТЕ, Hochberg MC. A systematic review of randomized controlled trials of pharmacological therapy in osteoarthritis of the hip. J Rheumatol 1997, 24:349-57.
5. Cryer В. Feldman M. Cyclooxygenase-1 and cyclooxygenase-2 selectivity of widely used nonsteroidal anti-inflammatory drugs. Am J Med 1998, 104:413-21.
6. Simon LS. Mffls JA. Drug therapy: nonsteroidal antiinflammatory drugs. N Engi J Med. 1980, 302:1179-85,1237-43.
7. Schiodt FV, Rjehling FA, Casey DL, Lee WM. Acetominophen toxicity m an urban country hospital. N Engi J Med. 1997, 337:1112-17.
8. Phiffips AC, Simon LS. NSATDs and the elderiy: toxicity and the economic implications. Drugs Aging 1997, 10:119-30.
9. Simon LS, Stand V. Clinical response to nonsteroidal antiinflammatory drugs. Arthritis Rheum 1997, 40:1940-43.
10. Hochberg MC, Altaian RD, Brandt KD et al. Guidelines for medical management of osteoarthritis. L Osteoarthritis of the hip. Arthritis Rheum 1995, 38:1535-40.
11. Hochberg MC, Altman RD, Brandt KD et al. Guidelines for medical management of osteoarthritis. П. Osteoarthritis of the knee. Arthritis Rheum 1995, 38:1541-46.
12. Altman RD, Hochberg MC, Moskowitz RW, Schnitzer TJ. Recommendations for the medical management of osteoarthritis of me Ыр and knee. Arthritis Rheum 2000, 43:1905-15.
13. Wolfe MM, Lichtenstein DR, Singh G. Gasrtointestinal toxicity of me nonsteroidal antiinflammatory drugs. N Engi J Med. 1999, 340:1888-99.
14. Crofford LJ, Lipsky PE, Brooks P et al. Basic biology and clinical application of cyclooxygenase-2. Arthritis Rheum 2000, 43:4-13.
15. Lipsky PE. Abramson SB, Croiford LJ et al. The classification of cyclooxygenase inhibitors. J Rheumatol 1998, 25:2298-2303.
16. Laine L, Haper S, Simon Т et al. A randomized trial comparing the effect ofrofecoxib, a cyclooxygenase-2 specific inhibitor, with that of ibuprofen on gastroduodenal mucosa of patients with osteoarthritis. Gastroenterology 1999, 117:776-83.
17. Hawkey CJ. COX-2 inhibitors. Lancet 1999, 353:307-14.
18. Bensen WG. Flechthner JJ, McMillen Л et al. Treatment of osteoarthritis with celecoxib, a cyclooxygenase-2 specific inhibitor: a randomized controlled trial. Mayo Clin Proc 1999, 74:1095-1105.
19. Reginster J, Bias P, Buchner A. First clinical results oflicofelone (ML3000), an inhibitor of COX-1, COX-2 and %-LOX, for the treatment of osteoarthritis. Ann Rheum Dis 2002. 61 (Suppl):THU0189,pll6.
20. Pelletier IP. The influence of tissue cross-talking on OA progression: role of nonsteroidal antiinflammatoly drugs. Osteoarthritis Cartilage 1999, 7:374-6.
21. Garcia Rodriguerz LA. Nonsteroidal antimflammatory drugs, ulcers and risk: a collaborative meta-analysis. Semin Arthritis Rheum 1997, 26 (suppl):16-20.
22. Simon LS, Hatoum HT, Bittman RM et al. Risk factors for serious nonsteroidal-mduced gastrointestinal complications: regression analysis of the MUCOSA trial. Fam Med 1996. 28:202-208.
23. Wilcox CM, Alexander LN, Cotsonis GA, Clark WS. Nonsteroidal antiinflammatory drugs are associated with both upper and lower gastrointestmal bleeding. Dig Dis Sci 1997, 42:990-97.
24. Schnitzer TJ, Kaniin N, Olson WH. Tramadol allows reduction of naproxen dose among patients with naproxen-responsive osteoarthritis pain: a randomized, double blind, placebo controlled trial. Arthritis Rheum 1999, 42:1370-77.
25. Gallacchi G, Marcolongo R. Pharmacokmetics of diclofenac hydroxyethylpyrrolidine plasters in patients with monolateral knee joint effusion. Drugs Exp Clin Res 1993: 19:95-7.
26. Moore RA, Tramer MR, Carroll D et al. Quantitative systematic review of topically applied non-steroidal anti-inflammatory drugs. BMJ, 1998, 316:333-38.
27. Uebelhart D, Thonar E, Zhang J, Williams J. Protective effect of exogenous 4.6-sulfate in the acute degradation of articular cartilage in the rabbits/ Osteoarthritis Cartilage 1998, 6 (supplement A):6-13.
28. Morreale P, Manopulo R, Galati M et al. Comparison of the anti-inflammatory efficacy of chondroitin-sulfate and diclofenac sodium in patients with knee osteoarthritis. J Rheumatol, 1996.23:1385-91.
29. Uebelhart D, Knussel 0, Theiler R. Efficacy and tolerability of oral chondroitin-sulfate in painful knee osteoarthritis: a double-blind, placebo-controfled, multicentre 6-month trial. Osteoarthritis Cartilage, 1999,7, Suppi A, abstr 144.
30. Алексеева Л.И., Беневоленская Л.И., Насонов Е.Л., Чичасова Н.В., Карякин А.Н.. Структум (хондроитин сульфат) - новое средство для лечения остеоартроза (О А) // Тер. Архив 1999, №5, с. 51-53.
31. Leeb BF, Schweitzer H, Montag K, Smolen JS. A meta-analysis of chondroitmsulfate m the treatment of osteoarthritis. Osteoarthritis Cartilage, 1999, 7, Suppi A. abstr 130.
32. Eugenio-Sarmiento RM, Manapat BHD, Salido EO, The efficacy of chondroitin-sulfate in the treatment of knee osteoarthritis: a meta-analysis. Osteoarthritis Cartilage, 1999, 7, Suppi A, abstr 139.
33. Uebelhart, Thonar E, Delmas P et al. Effects of oral chondroitin sulfate on the progression of knee osteoarthritis: a pilot study. Osteoarthritis Cartilage 1998; 6 (suppl A): 39-46.
34. Michel BA, Bruhlmann P, Stuck! G, Uebelhart D. Chondroprotection through Chondrosutf: the Zurich study. Ann Rheum Dis 2002, 61 (Supp I): 116.
35. Muller-Fasbender H, Bach G, Haase W et al. Glucosamine sulfate compared to ibuprofen m osteoarthritis of the knee. Osteoarthritis Cartilage, 1994,2:61-69.
36. Noack W, Fisher M, Forster KK et al. Glucosamine sulfate in osteoarthritis of the knee. Osteoarthritis Cartilage, 1994,2:51-59.
37. Register J-Y, Deroisy R, Paul I et al. Glucosamine sulfate significantly reduced progression of knee osteoarthritis over 3 years: a large, randomized, placebo-controlled, double-blind, prospective trial. Arthritis Rheum 1999, 42 (suppl):S402.
38. Leffler CN, Phiffipi AF, Lefner SG et al. Glucosamine, chondroitin and magnaese ascorbate for degenerative joint disease of the knee or low back pain: a randomized, double-blind, placebo-controlled pilot study. Mil.Med 1999, 164:85-91.
39. Shanklad WE, The effects of glucosamine and chondroitin sulfate on osteoarthritis of the TMJ: a preliminary report of 50 patients. Cranio 1998, 16:230-235.
40. Balazs EA, Denlinger JL. Viscosupplementation: a new cocept in the treatment of OA. J Rheumatol 1993, Suppl39:3-9.
41. Yasui T, Akatsuka M, Tobetto К et al. The effect ofhyaluronan on interleukin-2 induced prostaglandin-E2 production in human osteoarthritis svnovial cells. Agents Action 1992, 37:155-6.
42. Ghosh P. The role of hyaluronic acid (hyaluronan) m health and disease: interactions with cells, cartilage and components of the synovial fluid. Clin Exp Rheumatol 1994, 12:75-82.
43. Adams ME, Atkinson MH, et al. The role of Viscosupplementation with hylan G-F 20 (Synvisc) in the treatment of osteoarthritis of the knee: a Canadian multicentre trial comparing hylan G-F 20 alone, hylan G-F 20 with non-steroidal anti-inflammatory drugs (NSAIDs) and NSATOs alone. Osteoarthritis Cartilage, 1995, 3:213^225.
44. Lussier AJ, Cividino AA, McFariane CA et al. Viscosupplementanon with hylan for the treatment ofosteoarthritis: findings from clinical practice in Canada. J Rheumatol, 1996, 23:1579-1585.
45. Wobig M, Bach G, Beks P, et al. The role of elastoviscosity in the efficacy of viscosupplementation for osteoarthritis of the knee: a comparison of hylan G-F 20 and a lower- molecular-weight hyaluronan. Clin Ther, 1999 Sep; 21(9): 1549-1562.
https://www.rmj.ru/
В случаях копирования материалов и размещения их на других сайтах, администрация сайта будет поступать согласно с законодательством РФ об авторском праве.
Говоря об остеохондрозе, человек обычно имеет в виду наличие у него болей в области спины – в каком-либо из отделов позвоночника. Вместе с тем по современным данным дегенеративные изменения в позвоночном столбе встречаются и у клинически здоровых людей, не имеющих таких болей.
Поэтому в последнее время больше говорят не о медикаментозном лечении остеохондроза, а о терапии следующих состояний:
Поэтому, говоря о лечении остеохондроза, чаще всего человек подразумевает первые три пункта как самые часто встречающиеся. Самостоятельно очень сложно правильно подобрать средства для лечения дегенеративно-дистрофических болезней позвоночного столба, поэтому таблетки от остеохондроза пить дома можно только после консультации с врачом.
Решать, какие таблетки принимать, врачу не приходится долго. Существует несколько групп лекарственных средств, доказавших свою эффективность в клинических исследованиях. Хондропротекторы и антибиотики в этот список не входят.
На первом месте в терапии боли находятся противовоспалительные средства. Их эффекты заключаются в купировании воспалительного процесса под влиянием разных механизмов. К противовоспалительным средствам относятся ГКС (глюкокортикостероиды) и НПВС (нестероидные противовоспалительные средства).

Глюкокортикостероиды обычно показаны в следующих случаях:
Первой ступенью в медикаментозном лечении остеохондроза являются НПВС. Условно их можно разделить на три группы:
В таблицу ниже сведены все эти группы, а также в ней представлены наиболее популярные лекарства и информация о том, как их принимать.
| Группы и наименования | Схема применения |
| НПВС, преимущественно с анальгетическим эффектом | |
| Кеторолак («Кеторол», «Кетолак», «Кетанов») | Оптимально в/м по 10-30 мг/сут. в течение 3-5 дней с последующим переводом на таблетированные формы нимесулида, мелоксикама или целекоксиба. Схема возможна у лиц, не имеющих патологии ЖКТ и риска кровотечения |
| Метамизол («Анальгин», «Баралгин», «Оптальгин») | Оптимально по 1 амп. (500 мг) 1 раз в сутки не более 5 дней с последующим переводом на таблетированные формы нимесулида, мелоксикама, целекоксиба. Предосторожности и побочные эффекты те же, что и у кеторолака |
| Кетопрофен («Кетонал») | 100 мг (1 амп.) 1-2 раза в день, длительность введения – 3-5 дней с последующим переходом на таблетки |
| НПВС, преимущественно с противовоспалительным эффектом | |
| Индометацин («Индобене», «Метиндол») | Оптимально в ретардированной форме по 75 мг 1-2 раза в сутки, выраженное негативное влияние на ЖКТ, в настоящее время назначается очень редко |
| Напроксен («Напробене», «Апранакс», «Наприос») | 250-500 мг 1-2 раза в сутки, выраженные побочные эффекты со стороны ЖКТ, в настоящее время используется редко |
| Диклофенак | 75 мг 2 раза в сутки, оптимально в виде инъекций в первые 5 дней острого периода, затем перевести на более безопасные препараты |
| НПВС (сила эффектов одинакова) | |
| Мелоксикам («Мовалис», «Мелокс», «Мелбек», «Амелотекс») | 7,5-15 мг 1 раз в сутки, риск ЖКТ осложнений и кровотечений намного ниже, чем у вышеперечисленных в таблице препаратов. Может применяться длительно (до 2-3 недель) |
| Нимесулид («Нимесил», «Найз», «Нимика», «Немулекс») | 100 мг 2 раза в сутки после еды, курс может быть длительным (до 2-3 недель), так как препарат более безопасный, чем неселективные НПВС |
| Целекоксиб («Целебрекс», «Коксиб», «Дилакса») | 200 мг/сут., при необходимости можно увеличить до 400 мг. Селективный препарат, может использоваться длительно (до 2-3 недель) |
Как показывает практика и сравнительные исследования разных препаратов, наиболее удачными для лечения болей в спине при остеохондрозе являются:
При этом диклофенак и кеторолак оптимально использовать в острейший период для быстрого снижения или купирования болевого синдрома в виде инъекций в течение первых 5 дней, а затем перейти на более безопасные препараты с точки зрения патологии ЖКТ и риска кровотечений в форме таблеток. К ним относятся мелоксикам, целекоксиб и нимесулид.

У некоторых авторов (1) также отмечается хондропротективное действие нимесулида, в чем его дополнительный плюс. Подобные схемы используются при болях в поясничном отделе, при медикаментозном лечении грудного остеохондроза, а также болях в области шеи, связанных с дегенеративными процессами или имеющими неспецифический характер.
Препараты этой группы предназначены для снятия (уменьшения) спазма мышц спины и позвоночника, кроме того, их собственное анальгетическое действие потенциирует обезболивающее действие НПВС. Вместе с препаратами предыдущей группы миорелаксанты составляют отличную комбинацию для лечения острой боли в области спины (шеи).
Миорелаксанты обычно имеют форму таблеток, в нашей стране (РФ, 2015) лишь «Мидокалм» имеет инъекционную форму. К миорелаксантам относятся:
Преимуществом «Мидокалма» перед другими препаратами этой группы является отсутствие седативного эффекта и мышечной слабости.

Основные схемы применения миорелаксантов приведены в таблице ниже.

Флупиртин («Катадолон») – это лекарственное средство, зарегистрированное в РФ как ненаркотический анальгетик, обладающий специфическим действием. Анальгетическое действие его связано с активацией К+ каналов нейронов, поэтому по своей сути это препарат центрального действия. Вместе с тем он имеет и миорелаксирующее действие, поэтому может быть использован как препарат монотерапии боли в спине.

Основные нюансы применения данного препарата:
Нельзя применять при вождении автомобиля, противопоказан при беременности и ГВ.
Вазоактивные препараты назначаются при выявлении у человека симптомов компресссии, а также компресссионно-ишемического синдрома, особенно в лечении шейного остеохондроза медикаментозно. Таким образом, не всем пациентам с болью в спине или шее показана данная группа лекарственных средств.
Среди вазоактивных препаратов, как правило, назначаются:

Чаще всего данные лекарственные средства назначаются в условиях дневного стационара в виде инфУЗИй в физрастворе или 5-процентной глюкозе, после эти лекарства пациенту могут быть оставлены в поддерживающих дозировках в виде таблеток (таблетки от остеохондроза шеи).
В качестве основного лечения пациенту могут быть предложены инъекции местных анестетиков (новокаин, тримекаин и др.) паравертебрально, а также комбинации с ГКС и НПВС паравертебрально или периартикулярно (в область поврежденных суставов).
Помимо описанных выше препаратов могут быть назначены лекарственные средства еще трех групп:
Препараты этих групп назначаются лечащим неврологом, являются рецептурными и ни в коем случае их нельзя принимать самостоятельно. Когда и как эти лекарственные средства назначаются, рассмотрим ниже.
Согласно современному подходу к терапии болевого синдрома при выраженной боли могут быть добавлены опиоидные анальгетики коротким курсом. «Выраженной» означает существенное ограничение обычной жизни: нарушение сна, невозможность «забыть» о боли, отвлечься, заниматься привычными делами, метание.
Среди опиоидных анальгетиков чаще назначают трамадол в первоначальной дозировке 50 мг 1-2 раза в день, увеличивать дозу рекомендуют под контролем врача примерно каждые 4-7 дней. Как показывают исследования, вероятность развития привыкания и возникновения потребности в данном препарате намного ниже, чем у опиоидов в целом.

При наличии корешкового синдрома могут быть назначены антиконвульсанты, а именно габапентин и прегабалин. Эти препараты в исследованиях доказали свою высокую эффективность в купировании болевого синдрома. Помимо уменьшения интенсивности болей они нормализуют сон, повышают качество жизни.
Основные схемы применения антиконвульсантов приведены в таблице ниже.
| Наименование / торговое название | Схема применения |
| Габапентин («Гапентек», «Катэна», «Конвалис», «Нейронтин», «Тебантин») | 1-й день – 300 мг 1 раз/сут., 2-й день – 600 мг (в 2 приема), 3-й день – 900 мг в 3 приема, 4-й день – 1 200 мг, постепенно увеличивая до 1 800 мг/сут. Титрование дозы выполняется под контролем врача по выраженности побочных эффектов и симптоматике |
| Прегабалин («Прегабалин Рихтер») | Стартовая доза 150 мг/сут. в 2 приема, постепенно увеличивается до 300-600 мг/сут. (в среднем каждую неделю), титрование выполняется под врачебным контролем по выраженности побочных эффектов и симптоматике |
Медикаментозное лечение остеохондроза также предполагает устранение вторичных симптомов заболевания, например, депрессии. Назначение антидепрессантов становится необходимым у людей с хронической болью в спине, длительность которой превышает 12 недель. В это время у пациента часто возникает вопрос: «Когда все это закончится?», а также появляется страх «серьезной болезни», тревожность, снижение настроения.
Среди антидепрессантов при хронических болях в спине чаще назначают:
Все препараты относятся к рецептурным, могут быть назначены только лечащим врачом и им же выполняется контроль за их эффективностью. При этом, как правило, первые три препарата из вышеуказанного списка имеют более выраженный эффект устранения боли, однако и побочные эффекты их также значительны. Флуоксетин, пароксетин, сертралин хороши в уменьшении тревоги, страха, нормализации сна, но их противоболевой эффект гораздо менее выражен.

В заключение хочется отметить, что, помимо медикаментозного лечения остеохондроза, пациенту в обязательном порядке должны быть предложены физиотерапия, ЛФК, мануальная терапия и остеопатия. Показания и противопоказания к этим методам лечения определяет только лечащий невролог.
Таким образом, только комплексный подход к терапии дегенеративных заболеваний и неспецифических болей в области шеи и спины может принести облегчение пациенту.
Источники:
 Лечение артроза коленного сустава в домашних условиях представляет собой определенный комплекс действий, облегчающий состояние больного. Если терапию дополнить врачебными назначениями, прогрессирование заболевания можно будет замедлить, а иногда полностью остановить.
Лечение артроза коленного сустава в домашних условиях представляет собой определенный комплекс действий, облегчающий состояние больного. Если терапию дополнить врачебными назначениями, прогрессирование заболевания можно будет замедлить, а иногда полностью остановить.
Первый из признаков, указывающих на гонартроз коленного сустава – скованность в колене и появление боли после незначительной нагрузки, сна и долгого сидения на месте. Если больной немного разомнется, боль утихнет. При сгибании колена часто слышится хруст, а после переохлаждения боли обостряются.
Такие признаки болезни проявляются на протяжении нескольких лет и иногда беспокоят. Если не вылечивать проблему со временем ходить становится трудно, деформируется коленный сустав, без костылей становится невозможно передвигаться.
Каждый день наши колени должны выдерживать массу тела и физические нагрузки. С годами происходит изнашивание хряща, и происходят изменения в суставе. Именно по этой причине у пожилых людей возникает артроз коленного сустава.
Способствовать ускорению развития патологии могут:

Ноги сильно устают, начинается ограничение подвижности и появляется хруст. Суставная боль проявляется также в состоянии покоя и при продолжительной нагрузке. На данном этапе недуга отсутствует деформация колена и может лишь сузиться щель сустава.
Деформирующий артроз коленного сустава 2 степени, лечение требует незамедлительное, поскольку боли становятся сильными и ограничивают движения. На большое расстояние человек не способен передвигаться и ему нужно много отдыхать. При громком хрусте и деформации появляется хромота. Кость разрастается, и формируются остеофиты, накапливается жидкость в случае присоединения синовита.
Наиболее сложный этап заболевания. Боль появляется даже в состоянии покоя, а нога становится практически неподвижной. Суставная щель может полностью исчезнуть.

Все данные причины ускоряют развитие заболевания в раннем возрасте и приводят к сложному течению заболевания.
На сегодняшний момент врачи не выделяют единую схему лечения, поскольку нет конкретного лекарства, помогающего больным одинаково. Планируя лечение в домашних условиях, врачи учитывают степень проблемы, возраст пациента, выраженность болей и степень деформации сустава.
Именно поэтому лечить такое заболевание придется долго и усердно, используя различные методики воздействия на больное колено.
 Все должны понимать, что начинать лечение артроза в домашних условиях необходимо с коррекции рациона. При этом обязательным условием считается увеличение объема кальция, витаминов «В» и «Е». Получить эти элементы организм сможет из проросшей пшеницы, молочной продукции, миндаля, цельных зерен, хлеба и макарон. Соль требуется ограничить, а увеличивать вегетарианские салаты и овощи после тепловой быстрой обработки.
Все должны понимать, что начинать лечение артроза в домашних условиях необходимо с коррекции рациона. При этом обязательным условием считается увеличение объема кальция, витаминов «В» и «Е». Получить эти элементы организм сможет из проросшей пшеницы, молочной продукции, миндаля, цельных зерен, хлеба и макарон. Соль требуется ограничить, а увеличивать вегетарианские салаты и овощи после тепловой быстрой обработки.
Все, кто собрался лечить артроз в любой степени, должны исключить из рациона кислые фрукты типа грейпфрута, лимонов, апельсинов, а также спиртное и кофе. Количество употребляемого мяса придется минимизировать, как и сухофрукты с хлопьями. Полезным блюдом считается холодец на бульоне из костей, поскольку он обогащен коллагеном, требующимся для построения хрящевой и костной материи. Не менее важно употреблять желатин, содержащий главные хондопротекторы.
Даже в самой запущенной степени артроза лечение подразумевает выполнение трех упражнений:
Дома самостоятельно можно прорабатывать коленный сустав при артрозе, используя удары через пальцы, ладонь и шлепки.
Под воздействием шлепков кожный покров активирует нервные пути и провоцирует прилив крови. Ударами через прижатые пальцы воздействие распространяется на мышцы, связки, сухожилия и суставную сумку. Таким образом, кровь из капилляров выдавливается легче без повреждений.
 Проработку следует начинать с постукиваний прижатыми пальцами в болезненных местах. По коленной чашке удары наносят сбоку. Ударять по сильно больному суставу следует максимально осторожно, а по мере восстановления их немного усиливают.
Проработку следует начинать с постукиваний прижатыми пальцами в болезненных местах. По коленной чашке удары наносят сбоку. Ударять по сильно больному суставу следует максимально осторожно, а по мере восстановления их немного усиливают.
Простукивать поврежденные сухожилия нужно осторожно, а после этого ударяют прижатой ладонью справа, слева, спереди, по выпрямленной ноге, под коленом, и по согнутой ноге. Завершается сеанс шлепками.
Число необходимых процедур:
Такую процедуру легко можно проводить дома, и не деформировать еще больше колено. В течение долгих лет магнитотерапия проходила проверку на практике и всегда показывала отменный результат.
Пораженный артрозом коленный сустав можно лечить дома под влиянием слабого магнитного поля. Это лечение нормализует кровообращение и обмен веществ. Так, отток жидкостей из тканей ускоряется.
Чтобы лечить проблему магнитом не нужно выполнять сложных действий. Для процедуры требуется только небольшой магнит. Круговыми движениями в течение 20 минут следует массировать область поврежденного колена раз в день. Срок такого лечения обычно составляет до трех месяцев. Отзывов о лечении артроза коленного сустава 2 степени магнитом много и все они положительные.
Возможность проведения тепловых процедур на дому ограничена. Вместо них можно использовать влажное и сухое тепло – ножные ванны и компрессы.
 В подогретую до 45°C воду добавляют морскую соль (ложка на литр), а потом переливают ее в высокий бак, чтобы колени были полностью туда погружены. Теплая вода способствует расширению сосудов, а соль выводит избыток жидкости из околосуставной ткани.
В подогретую до 45°C воду добавляют морскую соль (ложка на литр), а потом переливают ее в высокий бак, чтобы колени были полностью туда погружены. Теплая вода способствует расширению сосудов, а соль выводит избыток жидкости из околосуставной ткани.
Песок с крупной солью либо смесь сухих трав подогревают в микроволновке либо на сковороде, а потом заворачивают в плотный материал и остужают до комнатной температуры, чтобы приложить к колену. После такого лечения компресс не выбрасывают – используют для всего курса.
По окончанию тепловой процедуры на коленный сустав наносят гель (мазь), назначенную доктором. При расширенных порах препарат лучше проникает и оказывает более сильный эффект обезболивания.
Дома лечение артроза коленного сустава разной степени сложности можно осуществлять местными препаратами с противоотечным, противовоспалительным, согревающим и обезболивающим эффектами. Достоинством данных средств считается возможность продолжительного использования. Действующее вещество мазей не проникает в таком объеме, чтобы спровоцировать побочных эффектов. Так, расширяется круг лиц, для которых лечение доступно при запрете курса уколов либо таблеток с действующим веществом. Это относится к НПВП препаратам, запрещенным для людей с хроническими и острыми болезнями ЖКТ и прочими недугами внутренних органов. В случае местного использования они оказывают обезболивание и снимают воспаление при артрозе.
В природе известны изумительные лекарственные растения, необходимые для выработки коллагена и восстановления хрящевой материи.

Артроз колена – болезнь, с которой часто приходится сталкиваться большинству людей. Терапия дома помогает остановить течение недуга, а также полностью восстановить суставную материю. При этом эффективность методов зависит от самого больного и его желания выздороветь.
Остеоартроз является дегенеративно-дистрофическим прогрессирующим заболеванием суставов, характеризующимся изменением подлежащей костной ткани и постепенным разрушением суставного хряща.
Данная патология встречается довольно часто и преимущественно поражает людей пожилого возраста. Но это вовсе не значит, что среди заболевших остеоартрозом не встречаются молодые пациенты.
Заболевание не только усложняет жизнь и ухудшает ее качество, постоянно вызывая суставную боль, но и ограничивает функциональные возможности больного человека, что нередко приводит к инвалидности. Эндопротезирование тазобедренных и коленных артрозов зачастую является следствием артрозных изменений, происходящих в крупных суставах.
Для современной ревматологии задача: как лечить остеоартроз – считается проблемой номер один. В первую очередь терапия должна быть настолько эффективной, чтобы больной мог избежать необходимости в рискованной и травмирующей операции.
Сегодня, к сожалению, еще нет методов, позволяющих навсегда избавиться от остеоартроза. Но если болезнь выявлена на начальной ее стадии, с помощью комплексного лечения можно достигнуть не только нормализации процесса, но и его регресса.
Эта статья раскроет основные причины остеоартроза и методы его лечения. Кроме того, читатели получат рекомендации о том, как откорректировать образ жизни, чтобы не допустить дальнейшее развитие патологии.
Обратите внимание! Такое коварное заболевание как остаоартроз в организме человека может поразить все суставы и привести к инвалидности.
Стандартное лечение остеоартроза обязательно включает в себя применение разных групп медикаментов. Все лекарства, которые назначает врач, необходимы для уменьшения болевых симптомов и замедления процесса дальнейшего повреждения диартрозов.
Препараты для лечения остеоартроза условно делятся на две большие группы:
Препараты, входящие в эту группу – это противовоспалительные, глюкокортикоидные, нестероидные средства и анальгетики.
Важно! Все эти лекарства не влияют на течение патологического процесса. Их действие направлено на временное избавление пациента от мучительных проявлений остеоартрита. Обычно эти медикаменты назначаются в период обострения короткими курсами.
В другое время применять их нежелательно. Это объясняется тем, что данная группа имеет различные противопоказания и побочные эффекты. Особенно опасно длительное и бесконтрольное применение этих лекарств.
В группу анальгетиков входят как ненаркотические, так и наркотические препараты. Ненаркотические средства часто назначают в комбинации с НПВС при обострении болезни для лучшего купирования болевого синдрома.
Препараты второго ряда используют при стойком болевом синдроме строго по предписанию врача. К ним прибегают тогда, когда по-другому купировать боль уже невозможно. Такая потребность, как правило, возникает на последней стадии заболевания. Эти лекарства назначают кратковременно и обычно они предшествуют хирургическому вмешательству.
Самые распространенные препараты для устранения болевого синдрома и остальных симптомов артроза - нестероидные противовоспалительные средства. Чаще других врачи назначают:
Все эти препараты существуют в различных лекарственных формах (растворы для инъекций, пластыри, гели, капсулы, мази, таблетки). Это позволяет проводить эффективное комбинированное устранение боли, отека и воспаления.
В качестве дополнительных мероприятий к основной терапии врачи часто назначают препараты, улучшающие процессы микроциркуляции в организме. Такое лечение стимулирует метаболические процессы в организме и обеспечивает гиалиновый хрящ суставов питательными элементами и кислородом. К медикаментам этой группы причисляют никотиновую кислоту, курантил, трентал.
В некоторых случаях терапевтическая схема включает применение лекарств, устраняющих возникновения спазмов скелетных мышц. Это особенно актуально при поражении крупных диартрозов, например, тазобедренных.
Оказывается, обострение процесса сопровождается механизмом защиты, который и вызывает спазм скелетной мускулатуры. Но данное проявление лишь усиливает боль, поэтому снимать его нужно с применением медикаментозных средств. С этой целью применяют Сирдалуд, Мидокалм.
Иногда в комплексное лечение входят препараты глюкокортикоидной группы, обладающие мощным противоотечным и противовоспалительным действием, снимающие болевой синдром. Но их применение, особенно системное, сопряжено с огромными рисками тяжелых побочных эффектов.
По этой причине данные средства применяют короткими курсами и чаще всего это внутрисуставные инъекции. Обычно врачи назначают Гидрокортизон, Флостерон, Дипроспан, Кеналог.
В модифицирующую группу лекарств входят хондропротекторы. Без данных медикаментов невозможно купировать остеоартроз. Лечение в этом случае основано на содержании в препаратах основных компонентов хрящевой ткани суставов (хондроитин сульфат и глюкозамин).
При остеоартрозе образование этих веществ в организме замедляется и наступает их дефицит. Путем внутрисуставных, внутримышечных инъекций и перорально можно обеспечить хрящ главным «строительным материалом» и предотвратить совсем либо значительно приостановить прогрессирование патологии. Вот самые востребованные на сегодняшний день препараты хондопротекторы:
Обратите внимание! Хондопротекторы не обладают обезболивающим действием и не могут остановить воспалительный процесс. Но при условии их длительного применения происходит уменьшение случаев возникновения обострения и улучшается функция больного сустава.
Заболевание остеоартроз – причины его развития кроются в неправильном образе жизни и несбалансированном питании. Поэтому всем пациентам с данной патологией врачи рекомендуют соблюдать специальный режим. Суть этих мероприятий заключается в разгрузке пострадавших суставов.
Больному нельзя слишком долго стоять или ходить. Если же поражены суставы рук – не рекомендуются долгие стереотипные движения. Более того, пациенту назначают постельный режим. Физические нагрузки на время необходимо приостановить и выполнять упражнения лечебной физкультуры.
В очень тяжелых случаях, для того чтобы разгрузить суставы, используют метод вытяжения и назначают использование специфических ортопедических приспособлений: ортезы, шины, трость для ходьбы. Благодаря трости пациент обретает возможность снизить нагрузку на пораженный сустав и предотвратить его дальнейшее разрушение.
Остеоартроз не требует специальной диеты. Единственное, что требуется – это обогащение рациона продуктами с высоким содержанием микроэлементов и витаминов. Если больной имеет избыточный вес, питание не должно быть высококалорийным. Это необходимо для нормализации индекса массы тела.
Не секрет, что каждый лишний килограмм – это дополнительная нагрузка на больные суставы ног.
Основное правило для выполнения лечебной гимнастики при артрозе – тренировки не должны выполняться в период обострений. Если в суставах присутствует боль, любые физические нагрузки исключаются.
В каждом отдельном случае комплекс упражнений должен подбирать врач. Принимается во внимание:
Основные принципы лечебной физкультуры при остеоартрозе:
При помощи ЛФК пациент может укрепить мышцы тела, в том числе мышечный каркас больных диартрозов, который является хорошим поддерживающим аппаратом. Во время занятий снижается нагрузка на поврежденный хрящ сустава. ЛФК – это не только метод лечения артроза, но и отличная его профилактика.
Неотъемлемой частью комплексного лечения артроза являются различные физиотерапевтические процедуры. Они снимают патологический мышечный спазм, улучшают микроциркуляцию, устраняют воспаление, отек и боль, способствуют восстановлению пораженной структуры хрящевой ткани.
Наиболее эффективные физпроцедуры:
Общеукрепляющий лечебный массаж проводят исключительно при отсутствии обострения артроза. Этот метод помогает улучшить тонус мышц, которые участвуют в поддержании поврежденных суставов, наладить в них кровоток, устранить патологический мышечный спазм.
Нетрадиционные или альтернативные методы лечения остеоартрита сегодня очень популярны и это, невзирая на отсутствие клинических доказательств их результативности. Тем не менее, нетрадиционная медицина помогла не одной тысяче пациентов.
Существует огромное количество народных средств, как для наружного, так и для внутреннего применения, которые весьма эффективны при заболеваниях суставов. Единственное условие – выбирая какое-либо народное средство, обязательно следует посоветоваться с врачом. Вполне возможно, что конкретный случай имеет противопоказания.
 Это использование продуктов пчеловодства и пчелиного яда. Применяют лечение пчелиным подмором и процедуры ужаливания. Но у больного не должно быть аллергии на пчелиные укусы.
Это использование продуктов пчеловодства и пчелиного яда. Применяют лечение пчелиным подмором и процедуры ужаливания. Но у больного не должно быть аллергии на пчелиные укусы.
Использование медицинских пиявок. Эти живые организмы выделяют в кровь вещество под названием «гирудин». Гирудин, в свою очередь, устраняет воспаление, боль и отек; улучшает реологические свойства крови и микроциркуляцию; налаживает процессы метаболизма.
Гирудотерапия противопоказана людям с повышенной кровоточивостью, при повышенной чувствительности к гирудину, беременным женщинам.
Пациентам с тяжелой формой остеоартроза, при отсутствии результата от консервативной терапии, назначают хирургическую операцию. Основными показаниями для ее проведения является болевой синдром, который невозможно купировать медикаментозно и ограничения двигательной активности человека.
Операции могут быть органосохраняющими или артропластическими (сам сустав сохраняется, но проводится его коррекция). Если возникает необходимость в замене сустава искусственным имплантатом, назначают эндопротезирование и чаще всего это искусственный тазобедренный сустав.